Лечение панкреатита
Для получения положительных результатов терапии необходимы комплексные подходы к лечению панкреатита. Поэтому немецкие специалисты придают большое значение диете, режиму, этиологической и патогенетической терапии.

диета при панкреатите
Всем пациентам с панкреатитом в период обострения заболевания запрещается употреблять жаренные, острые, жирные продукты, газированные напитки, алкоголь, сладкое, мучное, бобовые. Необходимо, чтобы вся пища была термически обработана (не рекомендуется употребление свежих и консервированных овощей и фруктов).
В период обострения панкреатита пациенту необходимо соблюдать постельный режим.
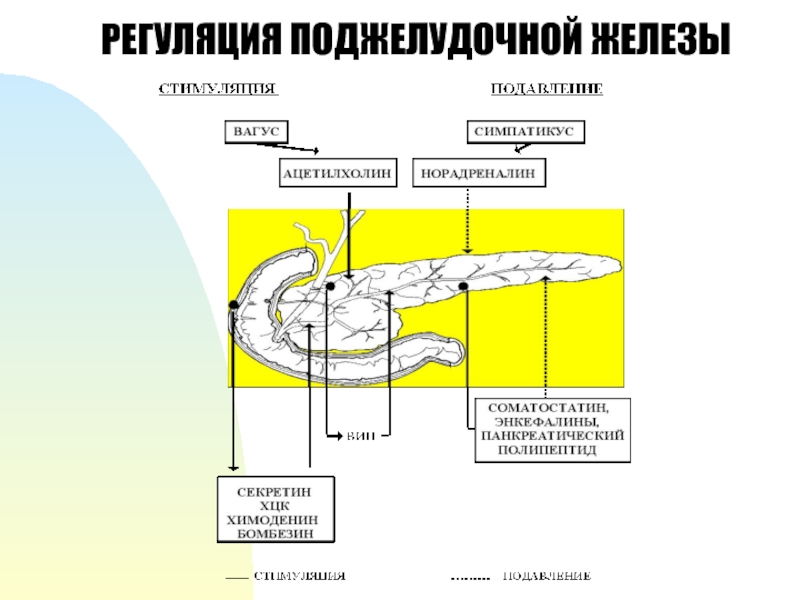
В качестве медикаментозной терапии назначаются средства, которые способствуют «разгрузке» поджелудочной железы, а также предупреждают возможные осложнения заболевания. Как правило, немецкие специалисты применяют следующие фармакологические препараты для лечения панкреатита:
- Для снятия болевого синдрома – анальгетики в виде внутримышечных или внутривенных инъекций;
- Препараты, которые содержат ферменты поджелудочной железы. При этом лечащий врач рассчитывает каждому пациенту индивидуально необходимую дозу ферментов. Выбор оптимального препарата зависит от каждого клинического случая;
- Препараты, которые снижают кислотность желудочного сока – ингибиторы протонной помпы;
- Антибактериальные средства широкого спектра действия;
- В первые дни заболевания назначаются протеолитические ферменты;
- Дезинтоксикационная терапия в виде внутривенно капельных введений растворов реосорбилакта, полиглюкина и т.д.
В клиниках Германии проводятся следующие операции при панкреатите:
- Если повреждение железы ограниченно, рекомендуемой операцией является дистальная резекция части органа;
- Когда патологический процесс занимает большую часть поджелудочной железы выполняется субтотальная резекция (при этом остается только небольшая часть железы, прилегающая к двенадцатиперстной кишки);
- Некрсеквестрэктомия — пунктирование полостей, которые находятся внутри железы. Такое хирургическое вмешательство проводится только под контролем УЗИ или рентгенологического исследования.
После лечения в Германии пациенты имеют возможность пройти индивидуальную программу реабилитации. Также лечащий врач всегда дает своим пациентам ценные рекомендации по поводу дальнейшей диеты, режима и лечения.
Причины развития болезни
Несмотря на изученность панкреатита как заболевания, истинные причины возникновения воспалительного процесса в поджелудочной железе часто остаются невыясненными. Принято считать, что развитие патологического процесса чаще провоцируется влиянием одновременно нескольких факторов, к числу наиболее распространенных из них относятся:
- длительное злоупотребление алкоголем;
- погрешности в питании, чрезмерное употребление жирной, жареной, острой пищи и фастфуда;
- сопутствующие заболевания органов желудочно-кишечного тракта, включая гастрит, гастродуоденит, язвенную болезнь желудка и т.д.;
- эндокринные патологии хронического типа, например заболевания щитовидной железы (тиреоидит, гипотиреоз и другие);
- атеросклероз с сопутствующим поражением атеросклеротическими бляшками сосудов поджелудочной железы;
- патологии печени и желчевыводящих путей и т.д.
К числу самых тяжелых форм панкреатита относятся случаи, когда поражение поджелудочной железы происходит на фоне прогрессирования муковисцидоза, редкого заболевания, поражающего железы внутренней секреции.
Основные клиники
22 ведущих клиники Германии, специализирующиеся на заболеваниях поджелудочной железы, мы представим в виде таблицы. Спектр медицинских направлений этих клиник намного шире, но пациенты с болезнями поджелудочной железы смогут получить там высококачественную помощь.
| Наименование клиники | Город | Адрес |
|---|---|---|
| Университетская клиника Фрайбурга | Фрайбург | IMS, Medical Center – University of Freiburg, Breisacher Str. 86b, 79110 Freiburg, Germany |
| Академические клиники университета Гамбург (“Асклепиос”) | Гамбург | Eißendorfer Pferdeweg 52 21075 Hamburg |
| Академическая клиника “Золинген” | Золинген | Gotenstraße 1, 42653 |
| Сеть клиник “Норд Клиник Альянс” | Бремен | Hammersbecker Straße 228 28755 Bremen |
| Клиника “Нордвест” | Франкфурт-на Майне | Steinbacher Hohl 2-26, 60488 Frankfurt am Main |
| Клиника “Шарите” | Берлин | Zinnowitzer Straße 1 10115 Berlin |
| Университетская клиника в Дюссельдорфе | Дюсельдорф | The President`s Office Building 16.11 Universitätsstrasse 1 40225 Düsseldorf |
| Клиника “Хелиос” | Берлин | Schwanebecker Chaussee 50, 13125 Berlin |
| Больница “Заксенхаузен | Франкфурт-на Майне | ул. Schulstraße , 31, 60594 |
| Клиника Альфреда Круппа” | Эссен | Alfried-Krupp-Straße 21 D-45131 Essen |
| Университетская клиника Эссен | Эссен | Universitätsklinikum Essen, Hufelandstraße, 45147, Essen |
| Клиника Нюрнберг | Нюрнберг | Prof.-Ernst-Nathan-Straße 1 90419 Nürnberg,Germany |
| Урологическая клиника Мюнхен–Планегг | Мюнхен | Germeringer Straße 32 82152 Planegg |
| Клиника “Хохтаунус” | Франкфурт-на Майне | Zeppelinstraße 20, 61352 Bad Homburg vor der Höhe |
| Клиника “Маркус” | Франкфурт-на Майне | Wilhelm-Epstein-Str. 4, 60431 Frankfurt am Main |
| Больница Святого Йозефа | Майнц | Beethovenstraße 20, 65189 Wiesbaden, |
| Elbland клиника | Гросенхайн | Weinbrunnenstraße 15, 01558 Großenhain, |
| Больница “Пфайффер” | Магдебург | Pfeifferstraße 10, 39114 Magdeburg |
| Клиника Св.Марин Штифт | Магдебург | Harsdorfer Straße 30, 39110 Magdeburg-Stadtfeld West, Germany |
| Клиника Магдебурга | Магдебург | Leipziger Straße, 44 |
| Университетская клиника Эрланген | Эрланген | Maximiliansplatz 2 D-91054 Erlangen |
| Университетская клиника Аахен | Аахен | Pauwelsstraße 30 52074 Aachen |
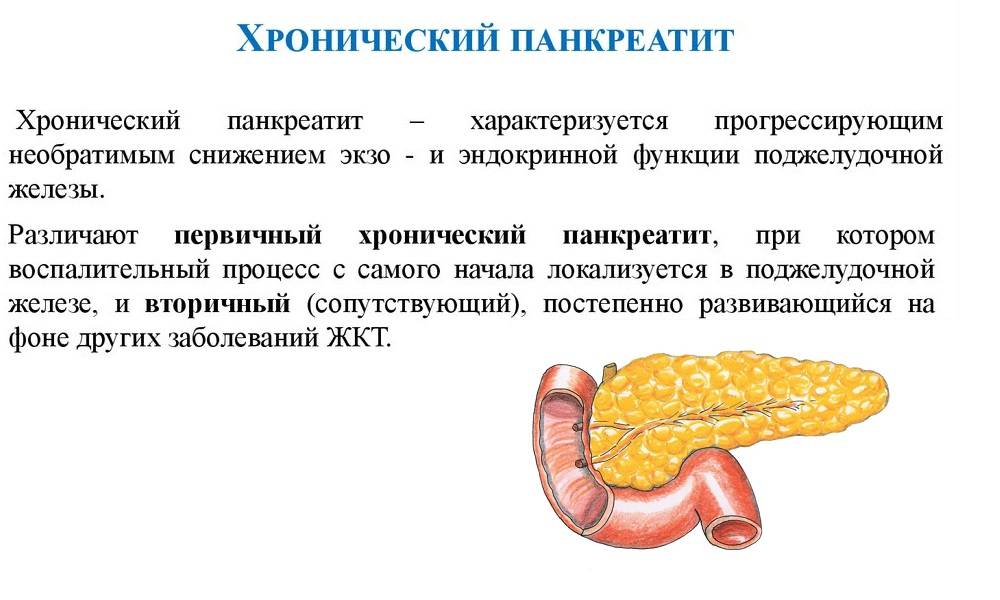
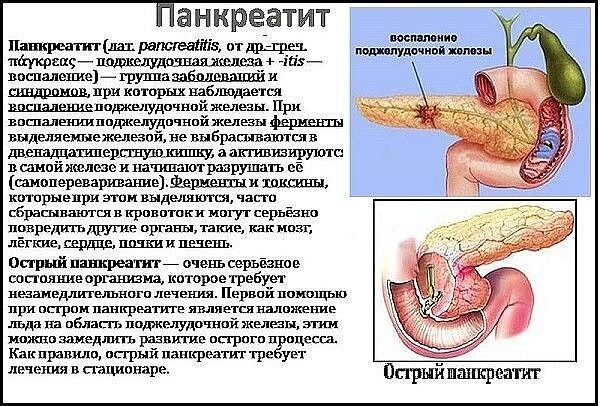
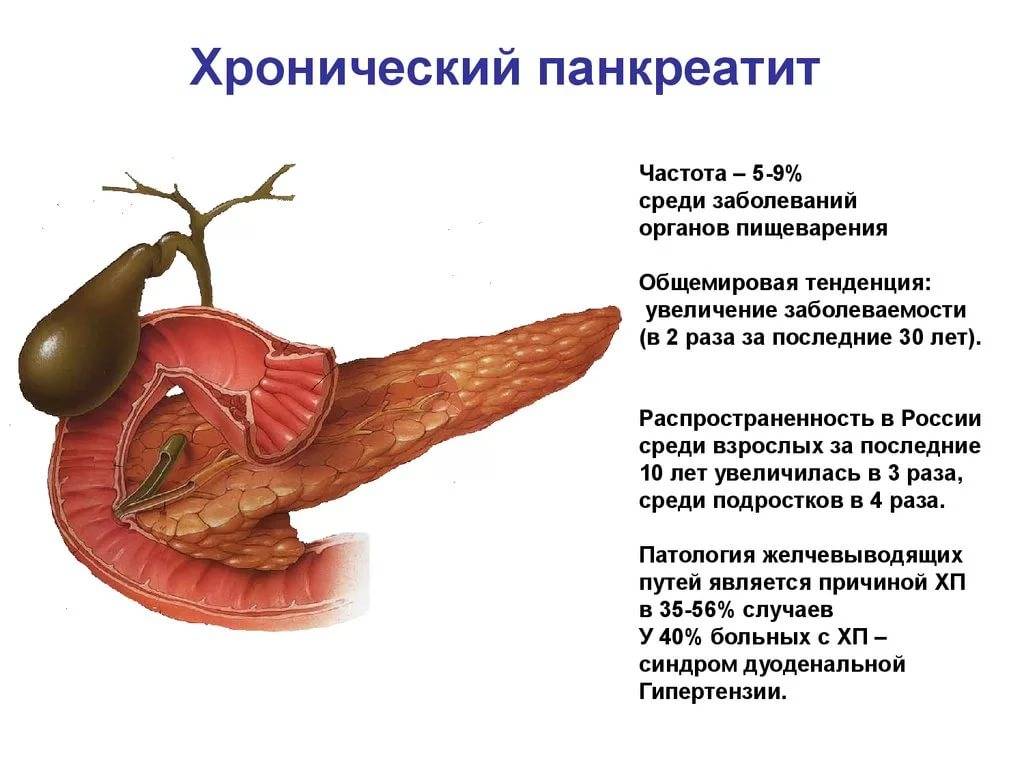
Причины возникновения хронического и острого панкреатита
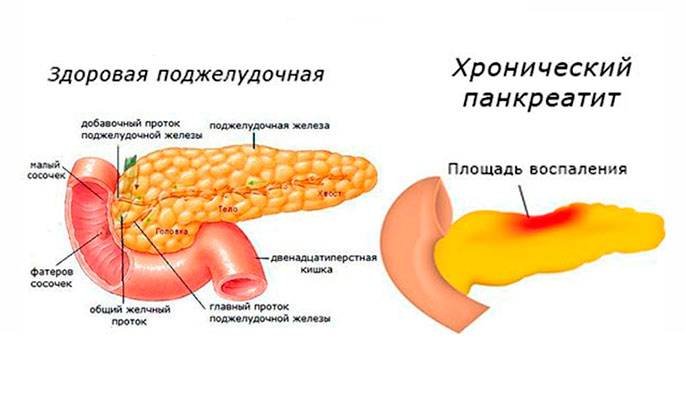
Хронический панкреатит может быть следствием повторных эпизодов острого панкреатита любой этиологии. Острый панкреатит считается преходящим явлением, в то время как хронический панкреатит вызывает необратимое повреждение поджелудочной железы. Острый и хронический панкреатит следует рассматривать как две стадии одного и того же заболевания, а не как отдельные заболевания.
Причины развития хронического панкреатита:
- Алкоголь. Наиболее частая причина хронического панкреатита, способствующая началу и прогрессированию заболевания. Для развития хронического панкреатита достаточно употреблять около пяти единиц алкоголя в день в течение пяти лет (1 единица = 10 г этанола, то есть около 250 мл пива, 100 мл вина, 30 мл водки). Тип алкоголя не имеет значения, риск возрастает логарифмически с количеством выпитого алкоголя. При этом некоторые исследования показывают, что низкие дозы алкоголя оказывают защитное действие на поджелудочную железу. У алкоголиков отмечаются рецидивирующие эпизоды острого панкреатита в ранней фазе, после чего возникает картина клинических симптомов хронического панкреатита: хронические боли в животе, сахарный диабет.
- Курение. Потенциальный фактор хронического панкреатита и независимый фактор риска его развития. Более 90% больных хроническим панкреатитом, употребляющих алкоголь, – курильщики. Курение вызывает около четверти случаев хронического панкреатита, увеличивает риск кальцификации поджелудочной железы, экзокринной и эндокринной недостаточности, рака. Напротив, отказ от курения снижает риск прогрессирования хронического панкреатита.
- Гиперкальциемия. Повышенная концентрация кальция, например, из-за гиперпаратиреоза, семейной гипокальциемии, MEN1 или MEN2a.
- Гипертриглицеридемия. Уровни триглицеридов >1000 мг/дл — причина развития острого панкреатита, а более низкие (> 500 мг/дл) триглицериды в крови вызывают рецидив приступов. Опасные показатели: триглицериды натощак выше 300 мг/дл (3,4 ммоль/л) или в тесте без голодания (контингент) выше 500 мг/дл (5,6 ммоль/л).
- Генетический хронический панкреатит. Некоторые пациенты имеют аутосомно-доминантные, например, ген катионного трипсиногена PRSS1, или рецессивные генные мутации, влияющие на развитие хронического панкреатита из поколения в поколение. В таких семьях хронический панкреатит развивается в раннем возрасте и члены семьи подвержены высокому риску развития рака поджелудочной железы, особенно курильщики.
- Аутоиммунный панкреатит 1 типа. Одно из заболеваний, связанное с иммуноглобулином G4 (IgG4). У больных часто отмечается повышенный уровень IgG4 в крови, а гистологическое исследование поджелудочной железы выявляет изображение IgG4-позитивных плазматических клеток – лимфоплазматический склерозирующий панкреатит. Более чем у 60% больных имеется поражение других органов, например стриктуры желчевыводящих путей, ретроперитонеальный фиброз, интерстициальный нефрит.
- Аутоиммунный панкреатит 2 типа. Обычно поражается только поджелудочная железа. Инфильтрации клеток IgG4 в поджелудочную железу и повышения IgG4 в плазме крови нет. Аутоиммунный панкреатит 2 типа может быть связан с воспалительными заболеваниями кишечника – язвенный колит, болезнь Крона.
- Обструктивный хронический панкреатит. Хроническая непроходимость главного протока поджелудочной железы из-за рака, спаек, камней, кист в стенке двенадцатиперстной кишки и др. причин.
- Лекарства. Способствуют возникновению острого панкреатита, а также рецидивирующего панкреатита более 100 препаратов. Среди них: азатиоприн, метилпреднизолон, фенофибрат, ингибиторы ангиотензинпревращающего фермента, статины, эстрогены, вальпроевая кислота.
- Токсины. Например, связанные с радио- или химиотерапией или повреждающие клетки поджелудочной железы – например, при хронической почечной недостаточности.
- Метаболические причины, связанные с диабетом,
- Диета. Употребление >57 г красного мяса в день увеличивает риск, а вегетарианская/веганская диета его снижает.
- Ожирение. Особенно висцеральное.
Острый панкреатит
Эндокринная хирургия в Германии:
Эндокринная хирургия – раздел хирургии, связанный с оперативной терапией эндокринных расстройств, таких как хирургия щитовидной железы (тиреоидная хирургия), паращитовидной железы (паратиреоидная хирургия), хирургия надпочечников, хирургия поджелудочной железы и диффузной нейроэндокринной системы. Хирургия гипофиза и половых органов (яичники, яички) остается в зоне ответственности нейрохирургии и гинекологии или урологии.
В Германии около 20 миллионов человек страдают от изменений щитовидной железы. Большинство из этих изменений не требуют хирургического лечения. Необходимость хирургического вмешательства обусловлена значительным увеличением щитовидной железы, в случае узлового зоба, канцерогенеза, аутоиммунного заболевания (например, болезнь Базедова, болезнь Грейвса, гипертиреоз, болезнь Перри, болезнь Флаяни, диффузный токсический зоб) или из-за обнаруженной карциномы щитовидной железы. Каждый год в Германии выполняются более 100 000 операций на щитовидной железе. Эти операции относятся к числу наиболее часто выполняемых оперативных вмешательств.
Диагностика панкреатита
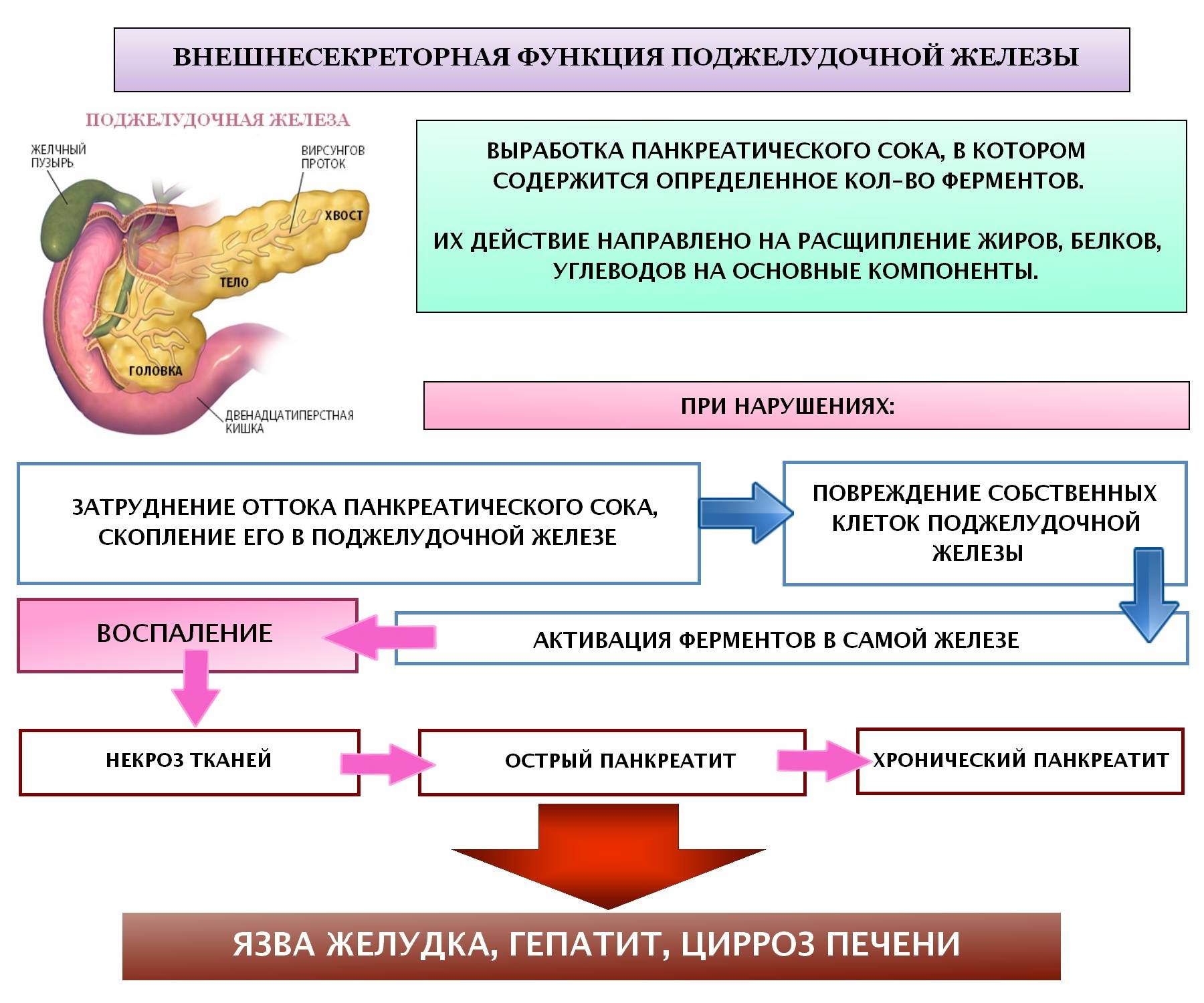
В немецких клиниках панкреатит диагностируется даже в случае, если болезнь протекает без симптомов. Гастроэнтеролог выясняет, что привело к развитию заболевания. Панкреатит диагностируется по таким признакам:
- Резкое похудение (не вырабатывается нужного количества ферментов, необходимых для пищеварения)
- Проблемы с кожей, ногтями, волосами (недостаточное количество витаминов нарушает обмен веществ)
- Тошнота, рвота, диарея
Часто боль, вызываемую панкреатитом, путают с другими заболеваниями – желудка, сердца и других. Помочь разобраться помогут специальные исследования.
Рак поджелудочной железы – Лечение в Германии
Рак поджелудочной железы – это злокачественное новообразование, исходящее из эпителия железистой ткани или протоков поджелудочной железы.
Это заболевание характеризуется разрастанием раковых клеток в тканях поджелудочной железы. Клетки поджелудочной железы делятся на два типа: эндокринные (продуцирующие гормоны, в частности, инсулин) и экзокринные (выделяющие пищеварительные ферменты). Злокачественные опухоли поджелудочной железы чаще берут свое начало в экзокринных клетках.
Локализуются раковые опухоли в подавляющем большинстве случаев в районе головки поджелудочной железы, реже процесс ограничивается ее телом или хвостом либо распространяется на весь орган.
Этот вид рака распространяется быстро.
В клиниках Германии к услугам пациентов предоставляется полный перечень диагностических и лечебных процедур для борьбы с раком поджелудочной железы.
Диагностика рака поджелудочной железы в Германии
Специалисты проводят:
Осмотр пациента и сбор анамнеза
Анализы крови
Анализы мочи
Анализы панкреатического сока
УЗИ
МРТ
ПЭТ/КТ
Рентгенографию
Гастроскопию
Эндоскопическую ретроградную холангиопанкреатографию
Видеокапсульную эндоскопию
Сцинтиграфию
Диагностическую лапароскопию
Биопсию
И др.
Лечение рака поджелудочной железы в Германии
По результатам проведенного обследования немецкие специалисты, разрабатывают индивидуальнный план лечения пациента.
Для лечения рака поджелудочной железы в клиниках Германии применяют оперативные вмешательства, химиотерапию, радиотерапию.
Основным методом комплексного лечения рака поджелудочной железы в Германии является операция.
При этом по возможности в специалисты клиниках Германии используют щадящие, лапароскопические методики, в том числе и с помощью роботизированной системы «Да Винчи».
В случае распространения опухолевого процесса на близлежащие структуры, в частности на желудок, желчевыводящие пути, одновременно осуществляется их резекция с последующими реконструктивными вмешательствами.
При неоперабельных злокачественных новообразованиях, выполняются т.н. паллиативные операции, направленные на восстановление адекватной проходимости желудочно-кишечного тракта и/или желчных ходов посредством создания обходных путей.
Обязательной составляющей комплексного лечения рака поджелудочной железы являются курсы химиотерапии и/или лучевой терапии.
Сегодня в клиниках Германии успешно применяется технология IGRT-терапия, или радиохирургия, позволяющая в ряде случаев обойтись без хирургического вмешательства.
Клиники Германии, которые занимаются диагностикой и лечением рака поджелудочной железы:
Католическая клиника Св. Иосифа в г. Оберхаузен
Мюнхенская униклиника «Рехтс дер Изар»
Специализированная онкологическая клиника Бад Триссль
Западногерманский онкоцентр в г.Эссен
Междисциплинарный онкоцентр Мариенгоспиталь в г.Дюссельдорф
Госпиталь Св. Марии в городе Мюльхайм-на-Руре
Панкреатический центр онкологической клиники «НордВест» при университете г.Франкфурта
Многопрофильный медкомплекс «Шарите» в г.Берлин
И другие клиники.
Ведущие немецкие специалисты по лечению и диагностике рака поджелудочной железы:
Доктор медицины, профессор Вольфганг Фишбах (II медклиника г. Ашаффенбург)
Доктор медицины, профессор Хайнц Йоханнес Бур (I Хирургическая клиника в кампусе им. Бенджамина Франклина «Шарите» в г.Берлин)
Доктор медицины, профессор Отто Вольф Бехштайн (Униклиника им. Вольфганга Гете, г.Франкфурт-на-Майне)
Доктор медицины, профессор М. Бецлер (клиника Альфреда Круппа в г.Эссен);
Доктор медицины, профессор Томас Краус (клиника «НордВест» в г. Франкфурт-на-Майне)
Доктор медицины, профессор Вальдемар Уль (панкреатический центр униклиники г. Бохум)
И другие специалисты.
Рак поджелудочной железы – симптомы
Рак поджелудочной железы – факторы риска
Рак поджелудочной железы – классификация
Рак поджелудочной железы – диагностика
Рак поджелудочной железы – лечение
Рак поджелудочной железы – побочные эффекты лечения
Рецидив рака поджелудочной железы
Рак поджелудочной железы – послеоперационный период
Рак поджелудочной железы – Лечение в Израиле
Лечение рака поджелудочной железы в клинике Ихилов
Лечение рака поджелудочной железы в клинике Ассута
Лечение рака поджелудочной железы в клинике Герцлия
Лечение рака поджелудочной железы в клинике Шиба
Лечение рака поджелудочной железы в клинике Рамбам
Рак поджелудочной железы – Лечение в Германии
Лечение рака поджелудочной железы в клинике Вивантес
Рак поджелудочной железы – Лечение в Швейцарии
Лечение рака поджелудочной железы в Женеве
Особенности лечения панкреатита в Германии
Разрабатывая индивидуальную тактику лечения для пациента, специалисты в немецких клиниках принимают во внимание все имеющиеся сведения, от результатов диагностики, до стадии прогрессирования болезни. При этом врачи стараются обеспечить комплексный подход, серьезно продумывая как программу этиологической, так и патогенетической терапии
Наиболее актуальными и эффективными направлениями в лечении панкреатита на базе клиник Германии являются:
- строгое диетическое питание, исключающее жирные и жареные, бобы, сладкое, алкоголь;
- минимизация физической активности на время обострение болезни и дозированные, но регулярные физические нагрузки в дальнейшем;
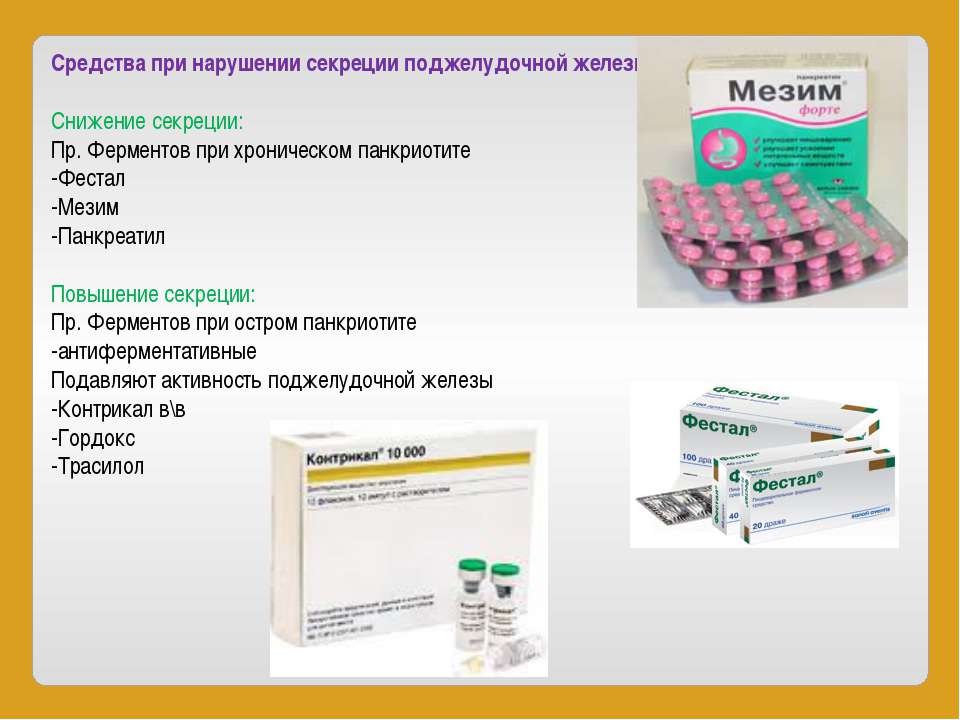
- прием панкреатических ферментов, чтобы на время лечения снизить нагрузку на поджелудочную железу (препарат и дозировка его приема рассчитываются индивидуально с учетом степени недостаточности выработки панкреатических ферментов, в ходе терапии вносятся коррективы);
- ингибиторы протонного насоса для снижения показателей кислотности желудочного сока;
- при наличии соответствующих показаний пациенту может быть показан прием антибиотиков;
- купирование болевого синдрома, нормализация стула и другие действия в рамках симптоматической терапии.
В тяжелых случаях, при значительных поражениях поджелудочной железы и неэффективности консервативной терапии опытные хирурги проводят вынужденную операцию. Основными вариантами хирургического лечения при панкреатите являются:
- дистальная резекция;
- субтотальная резекция;
- некрсеквестрэктомия.
Оперативные вмешательства проводятся строго по показаниям, для их выполнения задействуют современные методы визуализации и новейшее хирургическое оборудование.
Лабораторная диагностика панкреатита
Выявить панкреатит можно по анализам крови.
Уровни амилазы и липазы:
- У пациентов с эпизодом острого панкреатита уровни амилазы или липазы в сыворотке как минимум в три раза превышают верхнюю границу нормы.
- У пациентов с рецидивирующими эпизодами острого панкреатита повышение уровня амилазы и липазы имеет тенденцию к снижению с каждым новым обострением.
- У пациентов с хроническим панкреатитом уровни амилазы и липазы в сыворотке часто низкие и поэтому не имеют диагностического значения.
- У пациентов с доказанным хроническим панкреатитом наблюдается минимальное повышение уровня ферментов или его отсутствие даже при тяжелых обострениях. Эти изменения, скорее всего, связаны с гибелью ацинарных клеток, продуцирующих ферменты, в поджелудочной железе.
Уровни сывороточного билирубина и щелочной фосфатазы. Повышение сывороточного билирубина и щелочной фосфатазы может быть связано со сдавлением интрапанкреатических желчных путей из-за панкреатического фиброза или отека. Желтуха или значительная обструкция желчевыводящих путей также могут возникать у пациентов со вторичным раком поджелудочной железы.
Уровни содержания витаминов. У больных хроническим панкреатитом развивается дефицит жирорастворимых витаминов, главным образом витамина D, что увеличивает риск метаболических заболеваний костей. Дефицит водорастворимых витаминов и микроэлементов встречается реже.
Уровень триглицеридов. Если причина хронического панкреатита – гипертриглицеридемия, уровень триглицеридов в сыворотке повышен.
Уровень IgG4. Уровень IgG4 повышен у больных аутоиммунным панкреатитом 1 типа. Это диагностический критерий. Другие маркеры аутоиммунитета (ANA, SMA и др.) могут быть повышены.
Генетические тесты. Генетические тесты проводятся у отдельных пациентов с подозрением на генетический панкреатит:
- неуточненные, рецидивирующие эпизоды острого панкреатита в детстве; идиопатический хронический панкреатит в возрасте до 40 лет;
- известные родственники с аутоиммунным панкреатитом.
Прямые функциональные пробы
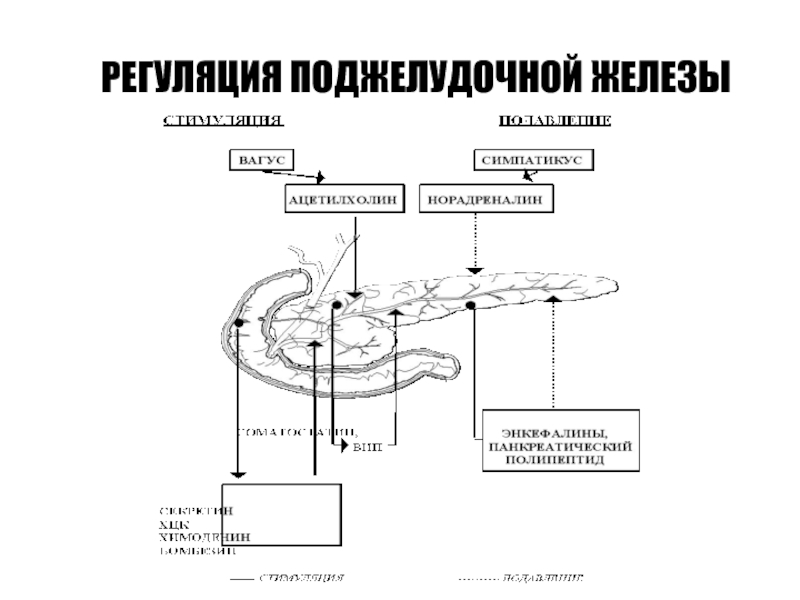
При прямых функциональных пробах поджелудочной железы определяют внешнесекреторную функцию путем введения панкреатостимулирующих гормонов (холецистокинина, секретина) и забора панкреатического сока из двенадцатиперстной кишки дуоденальным зондом или дуоденоскопом.
Холецистокинин используется для определения функции ацинарных клеток при ранней диагностике хронического панкреатита. Секретиновый тест определяет функцию клеток в протоках поджелудочной железы. Такие тесты проводятся только в специализированных центрах и не используются в повседневной клинической практике.
Непрямые функциональные пробы поджелудочной железы
- В исследовательских целях используется количественное определение 72-часового фекального жира.
- Обнаружение панкреатического фермента эластазы в фекалиях: широкодоступный, простой в выполнении, неинвазивный тест. Уровни эластазы <100 мкг/г указывают на экзокринную недостаточность поджелудочной железы, тогда как при уровнях >100, но <200 мкг/г для подтверждения диагноза требуются дополнительные исследования.
- Дыхательный тест с триглицеридами С-13 – чувствительность теста 90%, но он трудоемкий, так как длится 4-6 часов.
Ультразвуковое исследование брюшной полости или УЗИ
УЗИ брюшной полости – исследование визуальной диагностики. Это безвредное и безболезненное исследование, но очень содержательное и быстрое. С его помощью оценивается структура поджелудочной железы. Диагностический потенциал исследования хронического панкреатита при помощи УЗИ имеет ограничения, если поджелудочная железа не видна из-за ожирения или кишечного газа.
Компьютерно-томографическое исследование или КТ
Компьютерно-томографическое исследование – наиболее информативное исследование заболеваний поджелудочной железы. Это «золотой стандарт» диагностики хронического панкреатита
Магнитно-резонансная томография с холангиопанкреатографией (МРХП)
Эндоскопическая ультрасоноскопия — развернутый метод исследования паренхимы поджелудочной железы и отделяемого. Этот метод считается дополнительным. Диагноз хронического панкреатита не ограничивается выявлением эндоскопической ультрасоноскопии (чувствительность >80% и специфичность около 50%), а сочетается с данными других тестов, таких как MRHP или фекальная эластаза.
Гистологическое исследование биоптата
Гистологическое исследование биоптата поджелудочной железы считается «золотым стандартом» для пациентов с высоким риском, если визуальные методы диагностики не дают достаточной информации для подтверждения диагноза.
Боль в животе — первый симптом панкреатита
Боль в животе – наиболее распространенный симптом хронического панкреатита. Боль обычно локализуется в грудной клетке и может иррадиировать в заднюю поясничную область. Боль может усиливаться в положении лежа или после еды. Боль чаще всего встречается у молодых людей с вызванным алкоголем или курением и идиопатическим хроническим панкреатитом.
Характер болей может быть разным – у одних больных отмечаются постоянные боли разной интенсивности с периодическими обострениями, у других – стойкие сильные боли. У некоторых пациентов могут быть чередование эпизодов боли с длительными безболевыми периодами между обострениями. У этих больных обострения хронического панкреатита можно классифицировать как рецидивирующие эпизоды острого панкреатита.
Характер боли может меняться с течением времени, чаще всего от эпизодической до постоянной боли. Однако изменение характера или внезапное усиление болей свидетельствует об осложнениях панкреатита:
- псевдокисты;
- дуоденальная или билиарная непроходимость;
- вторичный рак поджелудочной железы.
Тяжесть боли не коррелирует с тяжестью поражения поджелудочной железы, диагностируемого при обследованиях – компьютерной томографии (КТ) или магнитно-резонансной томографии с холангиопанкреатографией (МРХП). У пациента может быть сильная боль, хотя КТ показывает небольшое изменение в поджелудочной железе, или боли может не быть в течение некоторого времени, если в поджелудочной железе уже есть резкое изменение. Боль – наиболее частая причина госпитализации, эндоскопических или хирургических вмешательств и оказывает наибольшее влияние на качество жизни человека.
Боль у пациентов с хроническим панкреатитом может включать:
- повышение давления в поджелудочной железе;
- ишемию или воспаление поджелудочной железы;
- осложнения хронического панкреатита.
Эти механизмы могут пересекаться. В связи с повреждением нейронов при ноцицептивной боли и перестройкой нейронных сигналов в центральной нервной системе (спинной мозг) у больного возникают стойкие боли независимо от хода заболевания поджелудочной железы.
У этих пациентов развивается:
- гипералгезия – сильная боль в ответ на небольшой болевой раздражитель;
- аллодиния – боль в ответ на непатологические раздражители.
Эти изменения в восприятии боли объясняют частую неэффективность анальгетической терапии, если она направлена только на поджелудочную железу или панкреатический проток.
Потеря веса
Из-за усиления болевых ощущений при приеме пищи, больные часто ограничивают себя в еде, что вместе с сопутствующими расстройствами пищеварения (и связанными с этими мальабсорбцией) и потерей аппетита способствует неправильному питанию. В запущенных случаях наблюдается значительная потеря веса.
Стеаторея
Стеаторея – выделение с каловыми массами чрезмерного количества жиров. Это симптом, свидетельствующий о нарушении пищеварительных процессов. Из-за недостаточной функции поджелудочной железы выделяется недостаточно ферментов, расщепляющих жиры. При стеаторее с калом выводится более 15 граммов жиров в сутки. В связи с этим потребности организма в жирах не удовлетворяются.
Другие симптомы хронического панкреатита
У больных могут развиваться симптомы, являющиеся результатом экзокринной недостаточности поджелудочной железы: вздутие живота и диспепсические симптомы («расстройство желудка» – метеоризм, отрыжка, дискомфорт в животе), жировая диарея («жирный» стул, который трудно смыть в унитаз), особенно после приемов пищи с высоким содержанием жира и симптомы дефицита жирорастворимых витаминов (в основном витамин D – снижение плотности костной ткани – остеопороз или остеопения).
Распространены нарушения углеводного обмена, т.е. аномальная толерантность к глюкозе или сахарный диабет. Открытый диабет встречается у 10-35% больных ХПТ, особенно часто в запущенных стадиях.
Из-за большого функционального резерва поджелудочной железы классические симптомы недостаточности этого органа – жировая диарея и сахарный диабет развиваются только после многих лет болезни, когда разрушается >90% поджелудочной железы.